“妊娠の可能性広げる選択肢”「卵子凍結」ってどんなもの? 専門医に聞く 東京都が助成スタート

東京都は、加齢による妊娠機能の低下への不安などを理由とした「卵子凍結」の費用を助成する取り組みを始めました。助成額は最大30万円で、希望者の受付が10月から始まっています。卵子凍結とはどういうものなのでしょうか。不妊治療を経て第2子を出産した鈴江奈々アナウンサーが、不妊治療の専門医に聞きました。
■“老化”する卵子 減少する卵子
――卵子凍結とはどういうものなのでしょうか。
(岡田有香医師=産婦人科学会専門医/グレイス杉山クリニックSHIBUYA院長)
卵子凍結とは、若いうちに「体外受精の前倒し」として、卵子を採取し、凍結保存しておくこと。卵子は凍結保存することで、理論上は半永久的に加齢を止められるので、若い卵子を将来の自身へと贈る“タイムカプセル”ともいえます。若いときに卵子を残しておくことが、将来の妊娠の可能性を広げる選択肢の一つとなります。
――なぜ卵子凍結が、将来の妊娠の可能性を広げることになるのでしょうか。
卵子は年齢とともに“老化”していきます。加齢は卵子の妊娠能力に直結します。自己卵子と提供卵子による出産率のグラフをみてみるとわかりますが、ご自身の卵子ですと、年齢とともに出産率が低下していきますが、平均28歳の若い卵子の提供を受けて体外受精した場合の出産率をみてみると、ほぼ横ばいであることがわかります。
つまり、子宮の年齢より卵子の年齢が出産率に大きくかかわっていることがわかります。もちろん不妊の原因は男性にもありますし、卵子だけではないのですが、卵子の年齢が大きく影響します。
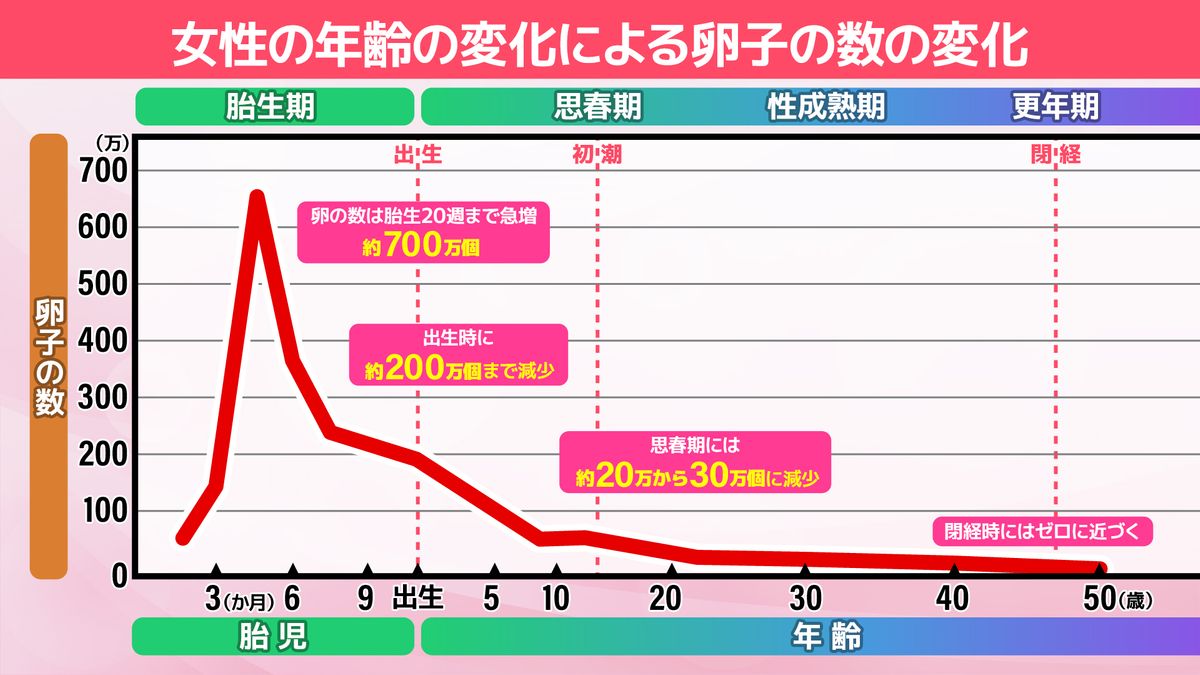
そして、卵子は減り続けます。体の中の卵子は生まれる前にしか作られません。生まれる前の卵子の数は約700万個。思春期で20万~30万個あり、そこから生理がスタートしてさらに減っていきます。
生理中、1個か2個の卵子が飛び出すイメージがあるかもしれませんが、毎月平均で400~500個、減ります。周期や減る量は個人差があるので、まずは、ご自身の卵子の数を知っておくことが必要になります。それを知る方法が「AMH検査」です。残された卵子の数の目安がわかるもので、採血検査で数値がでてきます。
――私も婦人科でこの検査を初めて知り、この数値が実年齢より低かったことが、不妊治療のきっかけにもなりました。今の身体の状態を知るために、この検査を気軽に受けられるものですか?
はい。不妊治療をスタートするときにAMH検査を受ける場合は保険適用となります。それは不妊治療をどれくらいのペースで進めるのか知る上で重要で、体外受精に向けて採卵する際、どれくらいの卵子が取り出せるか知ることができる目安にもなるからです。
そうではなく、純粋に今のご自身の状態を知りたいという場合は自費で受けることができます。ただAMH検査はどこの婦人科でもできるわけではないので、事前に確認した方がいいですね。
卵子の数は実年齢には比例せず、減少の仕方は個人差が大きく自覚症状もないので、気になる人は検査してみてください。もし、AMH検査が低かったけれど今、パートナーがいない場合、今ある在庫をとっておく卵子凍結という選択肢もありますし、逆に高かったら、自然妊娠できる年齢での婚活にはいろうかな、などと、色々なライフプランの選択肢がありますよね。
「気づいたときには遅かった」をなくし、少しでも主体的に人生設計をしていただければと思います。
――卵子凍結の安全性はどうなのでしょうか?
凍結した卵子の融解後の生存率は80%~90%。15年ほど前は50%ほどでしたので、技術は大きく向上しています。また、「凍結した卵子」と「凍結していない卵子」では、受精率や妊娠率に差はみられない、そしてこの治療による新生児リスクの増加の証拠はないと2013年の米国生殖医療学会の共同ガイドラインが示しています。ただ、卵子を凍結したから100%の将来の妊娠を保障するものではありません。
凍結卵子が9割生存していても、受精するか、着床するかなど、妊娠や出産までにはいくつものハードルがあります。メリット・デメリットをしっかりと理解した上で判断することが大切です。
――なぜ今、こうした卵子凍結のニーズが高まってきているのでしょうか。
なぜ、そこまでするのか。不妊治療による離職や離婚があり、なかなか両立が難しいという声が聞かれます。何回も不妊治療をすることによる「時間的な負担」、「精神的な負担」、「費用的な負担」これを減らす目的で、卵子凍結という選択肢が出てきました。
40代で1回の「採卵」では採れる卵子の数はだいたい5個くらいですが、30歳くらいで「採卵」すると1回で15個くらい。つまり40代での3回の「採卵」が、30歳なら1回で採卵できる計算になります。