【子宮けいがんとワクチン】子宮けいがん激減、発症ゼロの国も──イギリス在住研究者に聞く

子宮けいがんとそれを防ぐためのHPVワクチンについて、イギリス在住の江川長靖氏(ウイルス学者・ケンブリッジ大学病理学部、専門は分子ウイルス学)に聞きました。
イギリスでは2008年から、Year8(中学2年相当、12歳、13歳にあたる)女性を対象に学校集団接種という形で、HPV(ヒトパピローマウイルス)への感染を防ぐワクチンが導入されました。翌年から2年間(2010年まで)大学入学前の18歳までの女性を対象にキャッチアップ接種も行われました。
集団接種開始から15年たち、ワクチンを接種した集団で子宮けいがんが9割以上予防できるというデータが得られ始めたのを受けて、イギリスの保健機関は、2040年までに子宮けいがんを撲滅レベル=年間10万人あたり4人以下にすることを目標にすると約束しています。(日本は10万人あたり約15人)
■イギリスで起きていること 20代発症の子宮けいがんの激減
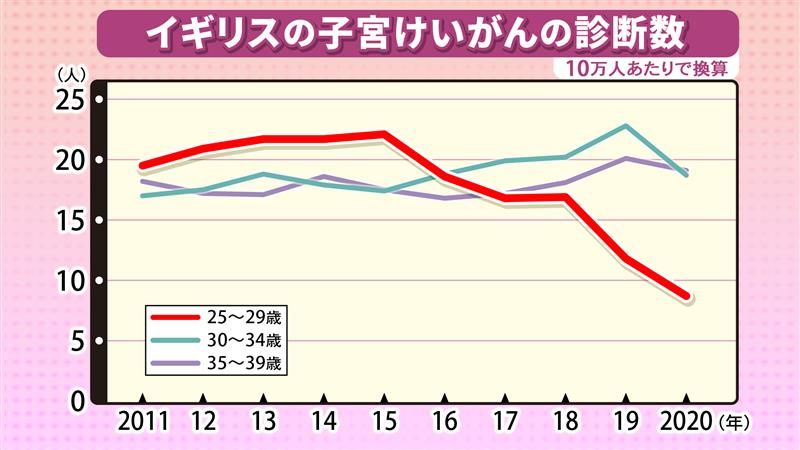
キャッチアップ接種を受けた集団が子宮けいがんが発症し始める(そして初めて検診の対象となる)25歳となった2015年以降、20代後半の子宮けいがん罹患率が減少し始めるのが、グラフでわかります。2019年には、ワクチン導入の2008年にYear8でワクチンを接種した集団が25歳になって検診を受け始めると、減少傾向は加速し、2020年には10万人あたり9人を切りました(2015年は22人以上だった)。この間、ワクチン接種者がいない30代の子宮けいがん罹患率に変化がみられないのとは対照的でしょう。この統計は未接種の人も含む全体のデータになりますので、ワクチン接種者に限ると子宮けいがんが9割以上減ったと考えることができます。
適切なタイミングでワクチンを接種すると20代の子宮けいがんはほとんど発症していません。キャッチアップ接種の世代では、減り方が少ない=ワクチンの効果が小さくなっているのは、接種率が低かったことと、接種時にすでに性的経験がありHPV(ヒトパピローマウイルス)に感染していた人がいたからだと考えられています。
そして今後、20代が、13歳までにワクチンを接種した集団で置き換わっていくと、さらに子宮けいがんが減る。次の5年10年、この集団が30歳になると、30代の子宮けいがんの減少がみえてくると予想されています。40歳以下の人口が、12、13歳といった適切なタイミングでHPVワクチンを打った集団に置き換わるのはだいたい2040年頃で、その頃には、イギリスの子宮けいがんの罹患率は今の半分以下、年間10万人あたり4人ぐらいになるとみられています。(注:WHOは10万人あたり4人以下になることを、子宮けいがん撲滅と定義している。)
イギリスの保健省は2040年頃に子宮けいがんを撲滅レベルにするという目標を設定し約束しています。この集団が50歳60歳になっていくと、ワクチンと検診を合わせて、この「10万人に4人」という数字を「2人」とか「1人」にできるというのが、今世紀の中頃から後半に向けての目標になります。もちろん、その実現のためには、現在イギリスで実施されている、70%の女性が3年に1回の子宮けいがん検診を受診するというのが前提になっていることも、強調されるでしょう。
■オーストラリアでは約10年後に撲滅? 発症者ゼロの国も
オーストラリアでは、子宮けいがんの撲滅が2030年代前半に達成できると推定しています。当初、26歳までを対象にキャッチアップ接種をしたことがイギリスとの違いになるでしょうか。(イギリスのキャッチアップ接種は18歳までであった)このように各国ともに、現在行っている子宮けいがん検診をベースに、思春期の女性にワクチンを導入することで子宮けいがんを撲滅していきます。
人口が少ないスコットランドやノルウェーのような国では、13歳までにワクチンを接種した集団が、2023年に行われた25歳時の初検診を受けた結果、ついに子宮けいがんの発症者がゼロということが起こりました。ワクチンが接種される前は10人程度いたのですが、HPVワクチンに子宮けいがん予防効果があることは疑いようがありません。
■12、13歳で打つことがポイント
HPVワクチン接種にあたって、非常に重要なポイントは、子宮けい部がHPV(ヒトパピローマウイルス)に感染する前に接種することです。その1番の感染機会である性的活動が始まるはるか前の「前思春期」あたりで多くの人が接種することが理想です。
現在日本での子宮けいがん「発症」のピークは35歳から45歳あたりですが、その20年近くも前にウイルスに「感染」していて、20年かけて発症していることを知ることが大事です。「感染」のピークは、新しい性的なパートナーを持つ頻度に比例し、15歳から35歳頃までが大半とされます。「感染」から数年~数十年たって発症するということをまず理解してもらい、感染リスクが発生する前、定期接種の対象者の多くの人がワクチンを打つことが一番重要でしょう。
HPVに感染するのは新しい性的な、密な皮膚・粘膜の接触を持つようなパートナーを持つ時です。アメリカでの推定では生涯1人のパートナーを持つ場合、50%くらいの人ががんの原因となるようなHPVに感染している、2人いれば75%ぐらい。3人から6人の場合、90%以上となっています。つまり、平均的な性的活動があるほとんどの人が感染している、感染すること自体はありふれていると考えていいと思います。
■がんの前段階の高度異形成とは 日本で年間2~3万人
このようにほとんどの人がHPVに感染した状況だとして、そのうち子宮けい部に高度異形成・上皮内がんといった前がん病変(=浸潤がんになる可能性がある病変)ができる人が10%ぐらいいます。その高度異形成がある人のうち、10年20年かけて子宮けいがんになる人が20%ぐらい。つまり感染しても90%の人が自然治癒するか、ウイルスが検出されなくなる。ただ忘れてはいけないのは、感染している人のうち、問題となる10%に誰がなるのかはわからないことです。
結果として、今、日本では20歳から60歳を超えるまで、2年おきに検診し、問題となるような状態・高度異形成が発症していないか調べることが推奨されています。自分が「がん・高度異形成にならなかった90%の側だった」とわかるのが60歳超えてからなのです。90%の人はがんにならない、または途中で治る側だから大丈夫だと、20代30代で安心できるわけではありません。ワクチンを接種することは、そのリスク自体をもとから下げることができるということを理解したらいいかなと思います。
子宮けい部の高度異形成・上皮内がんの発症は、基本的に20代後半から30代前半が一番のピークになっています。日本で年間約1万人が子宮けいがんと診断されますが、がんの前段階の高度異形成が見つかる人も2~3万人います。この段階で見つけて治療して、がんになる人を半分ぐらいに減らしている(検診がなければ子宮けいがんの罹患者は今の2倍になると推定できます)のは、検診の素晴らしい点です。同時に、高度異形成が発症して治療すること自体も女性にとって負担だといえます。
がんになるかもしれないといわれれば、精神的にも参りますし、治療をして、がんにはならないとしても、将来の早産・流産の可能性の増加を含めリスクが伴います。ワクチンは、がんだけでなく、20代の高度異形成・上皮内がんも9割減らすことがデータでわかってきましたので、この段階の負担も減らすことができるということです。
■高度異形成の場合、どのような治療を行うのか?
精密検査で高度異形成(CIN3)と診断された場合、(子宮けい部を)切除するか、レーザー照射などが治療の選択肢になります。治療の目的は高度異形成をなくすことです。高度異形成は放置するとその一部(20年で20%などという数)から子宮けいがんが発症し、高度異形成を治療すれば子宮けいがんになる率が大きく下がることがわかっているため、治療することが第一選択になります。
中等度異形成(CIN2)の場合、治療が選択肢に入るのですが、治療の(出産などに与える)影響、負担が大きいこと、かなりの数が自然治癒をすることもあり、一定期間様子をみる選択もあり得ます。40歳より上の年齢の人で子どもを持つ計画がない場合は、治療をより勧めることもありますが、20代とか若い場合など、治療の後遺症の影響が大きい上に、自然に治る可能性も高く、進行するかもわからない。3か月とか半年に1回、密に検査を続け、例えば2年間待って治らなかったら治療しましょうなどとなるわけです。病変の大きさなども判断に影響を与えるでしょう。このように、ケース・バイ・ケースになるので、その判断には、担当の医師とよいコミュニケーションを取ることが重要になるでしょう。
▶【子宮けいがんとワクチン】キャッチアップ接種 20代でも打つべき?──イギリス在住専門医に聞く(https://news.ntv.co.jp/category/society/931caba795ad46b5bee72d388f86dd5c)に続く