国内初の「子宮移植」手術実施へ 子宮のない女性の選択を広げられるか 課題と期待
様々な事情で子宮のない女性は日本に約6万人いるとされている。そういった女性の妊娠・出産を可能にする「子宮移植」が臨床研究として2023年にも、国内で行われる見込みだ。これまでの”生命維持”とは異なる目的の臓器移植。実現に向けた課題、当事者家族の期待と不安とは。
(社会部厚生労働省担当 馬野恵里花)
■子宮移植とは
子宮移植とは、健康な女性の子宮を子宮がない女性に移植すること。
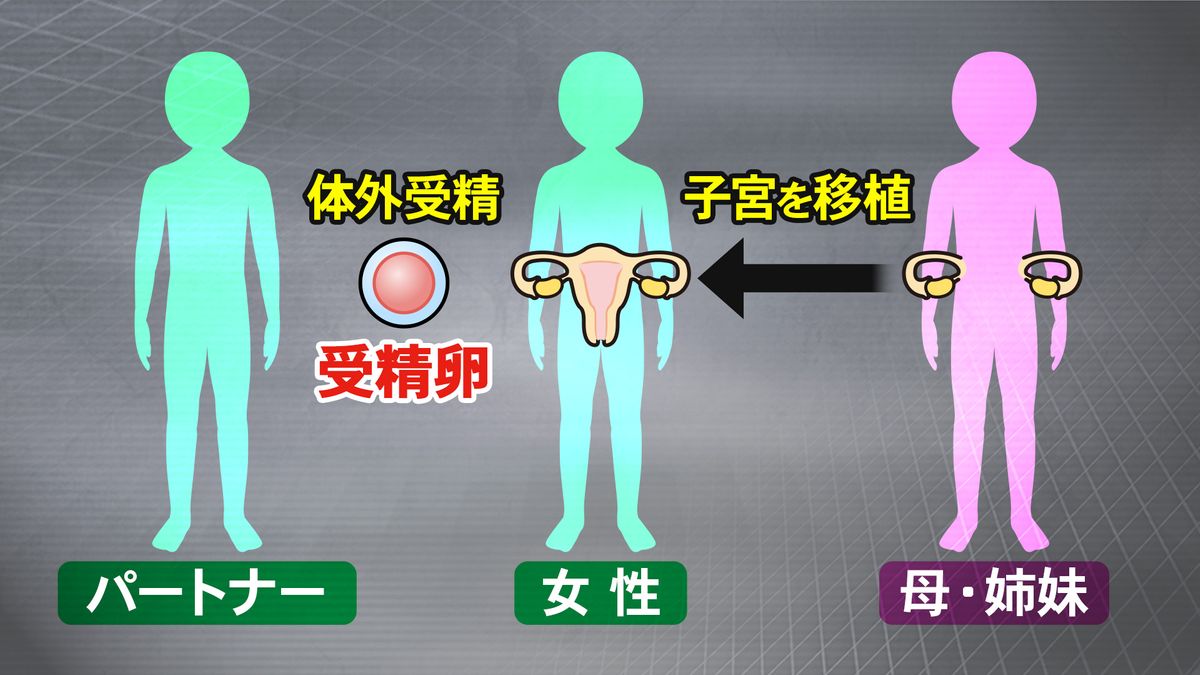
慶応大学の研究チームが準備を進めているのは、母親や姉妹など親族が子宮を提供し、子宮移植後、子宮がない女性の卵子とパートナーの男性の精子との受精卵を入れ、妊娠・出産を目指すものだ。
■子宮がない人は6万人
現在、国内の20~39歳の女性で、生まれつき子宮や膣のない「ロキタンスキー症候群」の人は約3500人いるとされている。また、同じ年代でガンなどを理由に子宮を摘出する人は年間約2500人。こういった人をあわせると現在、約6万人が子宮がない状態だという。
■子宮移植の現状
子宮移植手術はサウジアラビアで2000年に初めて行われたものの出産には至らず。その後、2014年、スウェーデンで初の出産例が報告され、アメリカ、中国、ドイツなどでも実施された。
ことし10月までに、世界で行われた子宮移植手術は98例、実際に子どもが産まれたのは52例だという。
国内での子宮移植について、日本医学会の委員会は2019年から医学的、倫理的、法的、社会的観点から検討を重ね、2021年に生体からの子宮移植を少数に限定して臨床研究を目的として実施することを認める報告書を公表した。
そして準備を進めてきた慶応大学の木須伊織助教らの研究チームは、安全性などを調べる臨床研究として、子宮の移植手術を行えるよう、2022年11月、学内の倫理委員会に申請。2023年1月の倫理委員会で実施が認められれば、国内で初めて子宮移植手術が可能となる。
■実際に移植をしたらどうなる?
慶応大学の研究チームによると、子宮移植の臨床研究の詳細はこうだ。
対象は20代・30代の子宮性不妊症の女性3人で、倫理委員会で承認されれば、来年度中の実施を目指す。
まずは、体外受精で、子宮がない女性の卵子とパートナーの精子の受精卵を作り、凍結保存。その後、母親など親族から提供された子宮を移植し、子宮が体に生着したのを確認してから、免疫抑制剤を減らし、拒絶反応などの問題がないかを確認し、その子宮に受精卵を戻す。妊娠できた場合、厳重な管理のもと、帝王切開で出産する。
出産後は、移植された子宮を摘出、免疫抑制剤の服用もやめる。
■「うれしさと不安」当事者家族の複雑な心境
生まれつき子宮がないロキタンスキー症候群の20代の娘をもつ佐藤さん(仮名)は、今回の研究開始に向けた動きを喜ぶ一方、複雑な思いで受け止めたという。
佐藤さん「大変うれしく思います。選択肢の一つとして認められて進めば大変喜ばしい。同時にちょっと不安もあるかなとは思いました。期待半分、不安半分みたいな気持ちです」
いまのところ国内の子宮移植について、ドナー(臓器提供者)は母親や姉妹など親族であることが想定され、臓器移植法では脳死を含めた死者からの子宮提供は認められていない。
佐藤さん「ドナーの幅って言うんですかね、母親だけに限らず姉妹というのもあるんでしょうけど、やっぱり親としてはリスクを伴う手術になりますので、姉や妹には負担をかけたくない」「実際に娘が移植を希望したときに、じゃあ私もドナーになり得るのか。自分が年齢を重ねて健康状態にも不安を感じ始めて、さて、じゃあドナーになり得るんだろうか。手術に耐えうる健康状態を維持できるのか」
移植手術によって体に大きな負担がかかり、手術時間は10時間以上に及び、死亡するリスクもある。
晩婚化が進む中、レシピエント(臓器を提供される側)の母親が提供する場合、高齢である可能性もあり、思うように手術をうけられないこともあり得るのではないかと懸念も示す。
また、佐藤さんは「子宮移植」に、世間の理解が得られるのか不安があるという。通常、臓器移植は心臓など生命の維持に必要な臓器で行われるが、子宮移植は生殖機能を持つことが目的で、生命維持とは異なる。
佐藤さん「やっぱり皆さんに認知してもらうにはまだまだハードルが高いと感じる」「でも妊娠適齢期ぎりぎりで望んでいる人もいると思う。幅広い年齢で望む人がいると思うので早く始まることは大事かなと思う」
■将来的には親族以外も
臨床研究実施の申請を行った慶応大学の木須伊織助教らの研究チームは、2023年度中にも1例目の手術の実施を目指している。
今後、研究結果を元に、子宮移植を先進医療や保険適用にすることを申請し、脳死ドナーからの移植を可能とする法令改正などを求めていきたいという。
今のところ、子宮を提供できるのは、妊娠・出産が成功する可能性を考え、出産経験のある人に限ることなどが想定されている。
性同一性障害の人から子宮提供を申し出る声などもあるものの、出産歴のない人が多いため、現状では子宮提供者とは想定されていない。需要と供給の観点からも、今後、研究によってドナーの拡大など課題が解消されることが望まれている。
■「ロキタンスキー症候群に理解を」
佐藤さんは研究が進んだことへの感謝とともに、子宮がない女性がいると知ってもらうことや、理解、サポートも必要だと訴える。
「認知度が低いから本当にいろんな悩みがあると思う」「社会環境がめまぐるしく変わる中で、自分は適応出来ているのかとか、何者なんだろうかとか、いろいろな悩みに遭遇する。サポートがあったらいいなと思います」
慶応大学の研究チームは、子宮移植について、子宮の提供者、うけとる側に加え、生まれてくる子どもの立場やリスクも考える必要があるとしている。また臓器売買の危険性が潜んでいることも留意すべきと指摘している。
子宮がない女性にとって、選択肢のひとつとして子宮移植を考えることができるようになるのか、安全性など医学的な側面とともに、社会的な議論も必要だ。









